Pieniądze lekiem na choroby służby zdrowia?
Pandemia koronawirusa spowodowała nagły i niespotykany wzrost wydatków publicznych na system ochrony zdrowia. Otworzyła też dyskusję, czy lepsza dla branży usług medycznych jest polityka odkręconego kranu z gotówką, czy optymalizacji i traktowania jej jak każdej dziedziny gospodarki?
Badania wykonane na podstawie danych statystycznych ze 195 krajów świata z lat 1995-2016, opublikowane w czasopiśmie medycznym Lancet, pokazują stały wzrost wydatków na świadczenia medyczne. Dowodzą też, że wraz z rozwojem gospodarczym państwa wydają coraz więcej na zdrowie per capita ze swoich własnych budżetów. Maleją przy tym wydatki własne pacjentów. Proces ten w większości jest jednak cechą państw wysokorozwiniętych.
Jako jeden z głównych czynników ograniczających zbędne wydatki zdefiniowano inwestycje w system opieki zdrowotnej zwiększające jego wydajność i efektywność. W latach 1995-2016 wydatki na zdrowie rosły średnio w tempie 4 proc. rocznie, przy czym najwyższe roczne stopy wzrostu wydatków na zdrowie per capita, sięgające nawet 5,55 proc. obserwowano w krajach o wyższym przeciętnym dochodzie. Światowe wydatki na zdrowie osiągnęły wartość 8 bln dol. w 2016 r. (8,6 proc. światowej gospodarki). W krajach o wysokich średnich dochodach per capita wyniosły 5252 dol. rocznie na jednego mieszkańca, 491 dol. w krajach o dochodzie wyższym-średnim, 81 dol. w krajach o średnich-niższych dochodach oraz 40 dol. w krajach o niskich dochodach.
Szacuje się, że globalne wydatki na zdrowie wzrosną do 15 bln dolarów w 2050 r. (9,4 proc. światowej gospodarki). W tej chwili trudno oszacować wpływ pandemii i wynikających z niej doświadczeń na dynamikę wzrostów w tej sferze [1].
Czy rosnące nakłady na zdrowie są zjawiskiem pożądanym? Z jednej strony dobrze jest, kiedy środki płyną tam, gdzie są potrzebne i korzystne w sposób wymierny czy niewymierny. Z drugiej jednak strony – w ujęciu ekonomicznym celem każdego procesu jest uzyskiwanie maksymalnego efektu za minimalną cenę. Jak jest w przypadku ochrony zdrowia? Która polityka okaże się na długą metę lepsza – odkręconego kranu z gotówką czy optymalizacji i traktowania ochrony zdrowia jak każdej innej gałęzi gospodarki?
Bilans publiczno-prywatny
Porównanie systemów finansowania opieki zdrowotnej w czterech krajach prezentujących zgoła odmienne założenia, dokonane przez naukowców z Instytutu Higieny i Epidemiologii oraz Instytutu Studiów Ekonomicznych z Uniwersytetu Karola w czeskiej Pradze, sugerują brak kluczowego znaczenia bezpośredniego poziomu wydatków per capita, rzucając jednocześnie światło na właściwy bilans udziału sektora publicznego i prywatnego. Zdaniem badaczy, system idealny oparty jest na wzajemnie uzupełniających się zaletach obu form własności. Wyniki zestawienia prezentują poniższe tabele (dane z 2011 r.) [2].
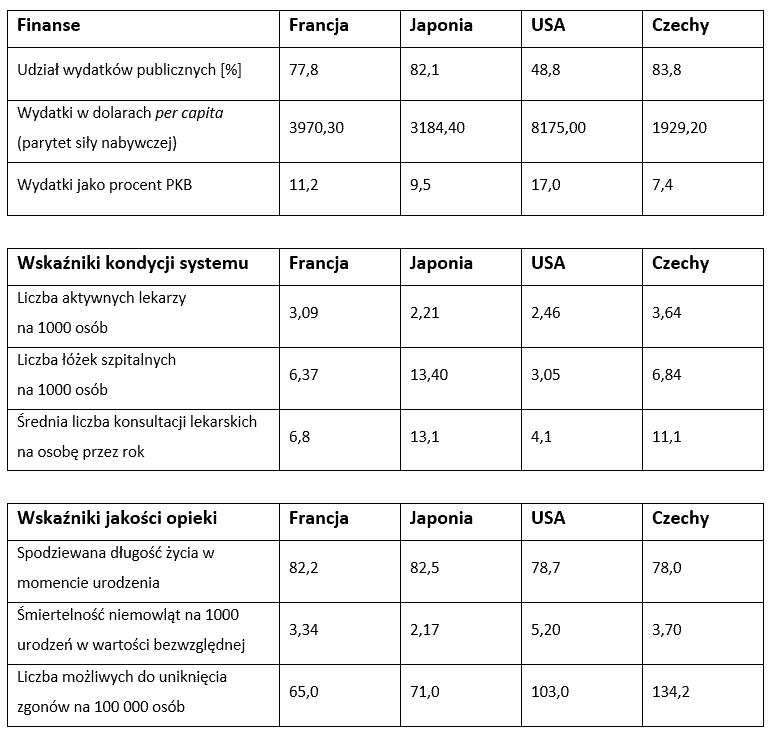

Stany Zjednoczone reprezentują w tym zestawieniu system o największym udziale sektora prywatnego w ochronie zdrowia. Jego znacząca rola wynika jeszcze z dawnego, w pełni wolnorynkowego systemu z początków XX w. Francja reprezentuje mieszany system, w którym zarówno sektor publiczny, jak i prywatny grają znaczącą rolę, a pacjenci w sposób istotny uczestniczą finansowo w opiece zdrowotnej. Czechy znajdują się gdzieś pośrodku spektrum – opieka zdrowotna opiera się na idei maksymalizowania podaży darmowych usług finansowanych przez państwo (instytucje publiczne dominują na tym polu), jednak podmioty sektora prywatnego uczestniczą w systemie poprzez świadczenie usług, które nie są dostępne w sektorze publicznym. Wreszcie Japonia reprezentuje w pełni kierowany przez państwo system opieki zdrowotnej, w którym sektor prywatny przestrzega ściśle określonych zasad, m.in. zasady zerowego zysku. Firmy oferujące ubezpieczenie zdrowotne nie mogą generować tam dochodów. Ubezpieczenie finansowane jest przez państwo, z wpłat wymaganych przez prawo. Motyw zysku został całkowicie wyeliminowany z opieki zdrowotnej, co sprawia, że w myśl tamtejszego prawa jest to sektor non-profit [2].
Czechy, mimo najmniejszych nakładów na opiekę zdrowotną w tym zestawieniu, uzyskują wskaźniki, które świadczą o dobrej kondycji i sprawnym funkcjonowaniu systemu w tym kraju. Na szczególną uwagę zasługują USA oraz Japonia. Amerykanie, mimo nieporównywalnie wysokich wydatków per capita oraz mierzonych jako procent PKB, zdecydowanie nie mogli być zadowoleni z jakości swojej opieki zdrowotnej w momencie przeprowadzenia niniejszego badania. Kraj Kwitnącej Wiśni, przy sporo niższych nakładach, osiągał pod niektórymi względami podobne lub dużo lepsze wskaźniki niż Francja, ponosząc przy tym koszty, które można określić jako umiarkowane i przeznaczając na zdrowie 9,5 proc. swojego PKB. Widzimy także, że przy większym wpływie sektora prywatnego we Francji i w USA systemy opieki zdrowotnej mają zwykle mniejsze obłożenie, ale jednocześnie wyższe wydatki, które mogą być związane z wydawaniem wyższych kwot przez większy odsetek zamożnych osób [2].
Polska: poniżej i powyżej trendów
W jakim miejscu znajdujemy się my? Najnowsze kompletne i dostępne dane pochodzą z 2019 r. W Polsce szacowany udział wydatków publicznych na cele bezpośrednio związane z ochroną zdrowia w przybliżeniu wyniósł 75 proc. [3]. Oznaczało to przeznaczenie na ten cel blisko 6,5 proc. PKB – to jedna z najmniejszych wartości w całej Unii Europejskiej i w państwach OECD. Wartość ta utrzymuje się na mniej więcej stałym poziomie od wielu lat, choć szacuje się, że w 2020 r. wydatki te mogły przekroczyć 7,2 proc. W roku 2019 całkowite koszty opieki zdrowotnej wyniosły 2289,3 dol. na osobę [4]. Statystyczny Polak korzystał z porad lekarskich średnio 8,6 razy w roku. Posiadaliśmy 4,35 łóżek szpitalnych i zaledwie 2,34 lekarza na 1 tys. mieszkańców. Śmiertelność niemowląt wyniosła 3,6 na 1000 żywych urodzeń, a przeciętna oczekiwana długość życia w momencie urodzenia prawie 78 lat (74,1 dla mężczyzn i 81,8 dla kobiet) [5], [6]. Liczba zgonów możliwych do uniknięcia dzięki interwencji medycznej bliska jest 130 na 100 tys. osób [7], [8]. W założeniach Polskiego Ładu, koncepcji programowej przygotowanej przez polski rząd w celu odbudowy gospodarczej kraju po pandemii COVID-19, poziom finansowania przekraczający 7 proc. PKB ma zostać utrzymany, a następnie stać się prawdziwym standardem w zapewnianiu odpowiedniej jakości opieki zdrowotnej.
Czy zatem środki te są w Polsce dobrze wykorzystywane? Trudno jednoznacznie odpowiedzieć na to pytanie, ponieważ zagadnienie można badać w wielu ujęciach, skupiając się za każdym razem na zupełnie innych miarach i współczynnikach czy stosując różne metody statystyczne i porównawcze lub przyjmując odmienne punkty odniesienia. Oprócz analizy poniesionych wydatków i struktury systemu ochrony zdrowia, warto przyjrzeć się także bezpośrednio zdrowiu oraz jakości życia obywateli. Pewien obraz tej sytuacji można nakreślić za pomocą skali DALY. Jest to popularna w literaturze medycznej skala obciążenia populacji z powodów zdrowotnych. Pozwala na uwzględnienie dwóch kluczowych aspektów: liczby lat życia spędzonych w niepełnosprawności związanej z dysfunkcją zdrowia oraz liczbę lat życia utraconych z powodu przedwczesnego zgonu. Utracone lata życia to wskaźnik przeciętnego wieku w momencie zgonu odjęty od oczekiwanej długości życia osoby w danym wieku. Lata życia z niepełnosprawnością to wskaźnik oczekiwanej długości życia osoby z niepełnosprawnością pomnożony przez wskaźnik rozpowszechnienia niepełnosprawności. Im wyższy wynik, tym większe jest obciążenie populacji chorobami. Współczynnik podaje się zwyczajowo w przeliczeniu na 100 tys. mieszkańców.
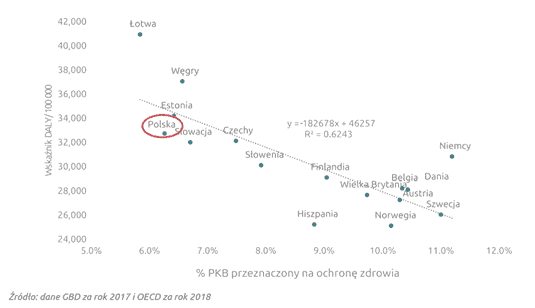
Na przedstawionym wykresie widać silną ujemną korelację pomiędzy wartością DALY a poniesionymi nakładami w przeliczeniu na procent PKB danego państwa. Oznacza to, że zwiększanie finansowania świadczeń medycznych przyczynia się w sposób zdecydowany do wzrostu jakości i długości życia populacji [7].
Warto zauważyć, że Polska znalazła się poniżej wyznaczonej linii trendu, co w tym przypadku oznacza, że wydatki poniesione w Polsce dały relatywnie lepszy efekt do poniesionych kosztów w odniesieniu do średniej statystycznej – świadczy to o stosunkowo dobrym wykorzystaniu funduszy przeznaczanych na zdrowie. Z kolei w zestawieniu nakładów z oczekiwaną średnią długością życia w momencie narodzin, Polska znajduje się powyżej średniej, prezentując dobre rezultaty.

Lepiej zapobiegać niż leczyć
Jednym ze sposobów na poprawę sprawności systemu opieki medycznej przy jednoczesnej redukcji kosztów jest zapobieganie chorobom oraz ich wczesne wykrywanie. Służyć temu mogą edukacja prozdrowotna społeczeństwa i powszechna dostępność do programów profilaktycznych i badań przesiewowych, zwłaszcza chorób określanych mianem cywilizacyjnych. W medycynie stwierdzenie, że lepiej i taniej zapobiegać niż leczyć jest praktycznie zawsze prawdziwe. Wydatki na promocję zdrowia i zapobieganie chorobom w Polsce jednak są dalej niskie: znajdują się na poziomie średniej Unii Europejskiej, gdy mierzy się je jako udział w bieżących wydatkach na ochronę zdrowia, choć wydatki na opiekę profilaktyczną w przeliczeniu na osobę w Polsce wynoszą mniej niż połowę średniej UE (34 euro w porównaniu z 89 euro) [8].
Konkluzje
Poziom wydawanych środków finansowych jest kluczowym czynnikiem warunkującym kondycję systemu ochrony zdrowia. Porównując pieniądz do stosowanego leku – występuje w tym przypadku widoczna, istotna zależność dawka-efekt. Nie jest to jednak rozwiązanie wszystkich chorób (problemów) dotykających branżę opieki medycznej. Wiele zależy od jej struktury, właściwego bilansu udziałów sektora publicznego i prywatnego oraz organizacji finansowania [9]. Aby zapobiec efektowi „dolewania wody do sita”, ważne jest wzięcie pod uwagę również efektywności i sposobu wydatkowania przeznaczanych na ten cel środków. W przypadku Polski nie to wydaje się największym problemem i z pewnością można stwierdzić, że zwiększenie nakładów na zdrowie per capita oraz wyrażonych w postaci procent PKB przyniesie w najbliższych latach wyraźną poprawę jakości świadczonych usług, a co za tym idzie również życia i zdrowia Polaków. Nie jest to jednak panaceum, które rozwiąże wszystkie nasze problemy – służba zdrowia w Polsce potrzebuje do skuteczniejszego funkcjonowania również dalszych, głębokich reform, inwestycji oraz programów profilaktycznych.
Bibliografia
[1] A. Y. Chang et al., „Past, present, and future of global health financing: A review of development assistance, government, out-of-pocket, and other private spending on health for 195 countries, 1995-2050,” Lancet, vol. 393, no. 10187, pp. 2233–2260, 2019, doi: 10.1016/S0140-6736(19)30841-4.
[2] T. Zelený and V. Bencko, “Healthcare system financing and profits: All that glitters is not gold,” Cent. Eur. J. Public Health, vol. 23, no. 1, pp. 3–7, 2015, doi: 10.21101/cejph.a4027.
[3] Fundacja Republikańska, “Mapa Wydatków w Ochronie Zdrowia 2019,” Warszawa, 2020. [Online]. Available: https://www.mapawydatkow.pl/mapa-wydatkow-w-ochronie-zdrowia-2017/mapa-wydatkow-w-ochronie-zdrowia-2019/.
[4] Organisation for Economic Co-operation and Development (OECD), “Health expenditure and financing.” [Online]. Available: https://stats.oecd.org/.
[5] Główny Urząd Statystyczny, “Zdrowie i ochrona zdrowia w 2019 r.,” Warszawa, 2021. [Online]. Available: https://stat.gov.pl/obszary-tematyczne/zdrowie/zdrowie/zdrowie-i-ochrona-zdrowia-w-2019-roku,1,10.html.
[6] Główny Urząd Statystyczny, “Trwanie życia w 2019 r .,” Warszawa, 2020. [Online]. Available: https://stat.gov.pl/obszary-tematyczne/ludnosc/trwanie-zycia/trwanie-zycia-w-2019-roku,2,14.html.
[7] Fundacja im. Lesława A. Pagi, “Wzrost efektywności a struktura systemu ochrony zdrowia – Lekcje dla Polski na tle innych krajów,” Warszawa, 2020. [Online]. Available: https://paga.org.pl/wp-content/uploads/2020/11/paga_raport2020_2_plus_okladka_p3dp_rozkladowka_bez_spadow.pdf.
[8] OECD/European Observatory on Health Systems and Policies, “State of Health in the EU – Polska – Profil systemu ochrony zdrowia 2019,” Bruksela, 2020. [Online]. Available: https://ec.europa.eu/health/sites/default/files/state/docs/2019_chp_poland_polish.pdf.
[9] F. McGuire et al., “Financing intersectoral action for health: A systematic review of co-financing models,” Global. Health, vol. 15, no. 1, pp. 1–18, 2019, doi: 10.1186/s12992-019-0513-7.


